Vous avez dit humide ? Asséchez la DMLA
Dr Isabelle Aknin
C’est bien beau de se baser sur l’épaisseur rétinienne centrale, mais cela ne donne pas d’indication sur la qualité du tissu rétinien. Or grâce à la qualité des OCT, on peut, et il devient de plus en plus nécessaire de quantifier les signes d’anomalies microvasculaires comme l’œdème intra-rétinien (IR) et le liquide sous-rétinien (DSR), la présence de «gris» néovasculaire, de fibrose, etc. Cela permettrait d’évaluer la progression de la maladie, et d’affiner nos indications thérapeutiques.
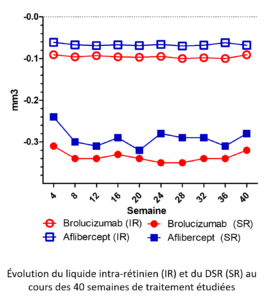
Une étude (1) a été faite en parallèle de l’étude OSPREY (qui comparait l’Aflibercept (AFL) et le Brolucizumab (Brolu.) dans des cas de DMLA néovasculaire.
Cette analyse est dans la 2e partie d’Osprey, entre la 20e et la 40e semaine de traitement, sur 81 patients (41 Brolu et 40 AFL).
Les cubes d’OCT ont été re-analysés avec un logiciel qui reconnaît les DSR et les logettes de liquide intra-rétinien. De plus, les logettes étaient différenciées entre les fovéolaires et extra-fovéolaires.
Même si les limites de ces structures sont parfois difficiles à localiser précisément, les auteurs ont réussi à affiner l’interprétation de la réponse au traitement. Et ils ont essayé de différencier le « zéro fluide » et le « fluide minimal ».
A l’inclusion :
Tableau 1 : caractéristiques à l’inclusion
On voit que les groupes sont homogènes, avec une acuité visuelle et une épaisseur rétinienne proches. Au cours du traitement, dans les deux compartiments on constate dès la première injection une diminution de volume, globalement 1 µl pour le liquide intra-rétinien, et 3 µl pour le liquide sous-rétinien.
Même si le Brolucizumab semble une peu plus « asséchant » que l’Aflibercept, cette étude post hoc n’est pas conçue pour en déduire une conclusion statistique. Rappelons sur le Brolucizumab avait atteint dans Osprey la non-infériorité, mais pas le critère de supériorité. Les deux produits sont donc équivalents statistiquement.
L’intérêt de cette étude post hoc est essentiellement de montrer la faisabilité de la technique, et elle ouvre vers de futures recherches plus pointues. Elle nous incite tout de même à porter une attention particulière à l’évolution du volume des fluides dans nos décisions thérapeutiques.
Toujours dans la perspective d’affiner nos indications de réinjection, une analyse post-Hoc de l’étude Harbor (2) a posé une autre question :
Doit-on éliminer tout fluide de nos rétines au cours du traitement des DMLA néovasculaires par IVT d’anti-VEGF ? ou comment la présence, la localisation, le volume du liquide intra ou sus-rétinien influence le devenir de l’acuité visuelle ?
On se rappelle qu’Harbor est une étude de 2 ans comparant l’efficacité de Ranibizumab dosé à 2 mg ou 0.5 mg, en IVT mensuelles ou en PRN, ce qui fait 4 bras.
Pour cette analyse post hoc, ils ont pris en compte tous les patients (n=917) ayant des OCT interprétables sur les 24 mois, et avec présence de liquide intra ou sous-rétinien à la sélection (screening) à l’inclusion, ou à la première semaine post IVT.
Son objet est de comparer l’incidence de la présence (ou non) de ce liquide, sur l’évolution de l’acuité visuelle, et sur l’acuité visuelle finale (à 2 ans).
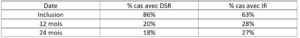 Tableau 2 : Evolution du nombre de cas avec ou sans DSR ou IR au cours de l’étude
Tableau 2 : Evolution du nombre de cas avec ou sans DSR ou IR au cours de l’étude
Pour résumer rapidement, à 2 ans, les patients qui conservaient une lame de DSR en cours de traitement ont eu une meilleure acuité visuelle finale que les patients « asséchés ».
 Tableau 3 : Evolution de l’acuité visuelle avec ou sans DSR au cours de l’étude
Tableau 3 : Evolution de l’acuité visuelle avec ou sans DSR au cours de l’étude
La vision était diminuée en cas d’IR, mais il faut différencier les IR minimes (favorable), les IR modérés et sévères (perte de 10 lettres par rapport à ceux qui n’ont pas de fluide). Pour l’IR, la localisation importe peu. Par contre, la localisation est importante pour ceux qui ont un DSR retro-fovéolaire : ils ont un meilleur résultat visuel final que ceux qui ont un DSR extra-fovéolaire.
 Tableau 4 : volume du DSR en fonction de l’acuité visuelle (et du temps)
Tableau 4 : volume du DSR en fonction de l’acuité visuelle (et du temps)
Donc ceux qui ont un DSR persistant ont un meilleur résultat final. Ici deux réflexions :
- Ceux qui ont un DSR persistant sont ceux qu’on retraite plus souvent. On sait que les patients injectés régulièrement ont un meilleur résultat final. On peut aussi considérer que les néovaisseaux qui produisent le plus de liquide sous-rétinien sont des néovaisseaux jeune, encore immatures, donc les plus sensibles aux anti-VEGF. Le DSR ne serait pas « protecteur » en soi, mais un témoin de la jeunesse de la membrane néovasculaire.
- On se dit qu’un peu de DSR n’est pas nocif, mais nous ne savons pas quel est le volume de DSR optimal. Ce devrait être l’objet d’une étude conçue pour cela, puisque nous en avons maintenant les moyens techniques.
Ces groupes ont tout de même eu 15 IVT en moyenne, ce qui est pas mal sur 2 ans. Le problème reste d’évaluer le point de bascule entre le bon et le mauvais DSR… L’orateur nous alerte : ce n’est pas une incitation à diminuer nos injections, puisque le problème de la prise en charge des DMLA de nos jours est surtout un problème de sous-traitement. Il faudrait voir dans les groupes « secs » à moins bonne récupération quelle est la part de fibrose et d’atrophie.
Le liquide intra et sous-rétinien ? Une affaire à suivre…
(1) Higher-Order Optical Coherence Tomography (OCT) Fluid Burden Assessment: Analysis From the OSPREY Extended Phase
Abstract ARVO # 5188 (Atsuro Uchida)
(2) Relationship between sub retinal fluid (SRF) and vision outcomes in eyes with neovascular age-related macular degeneration (nAMD) in the HARBOR trial
Abstract ARVO # 5189 (Srinivas Sadda)